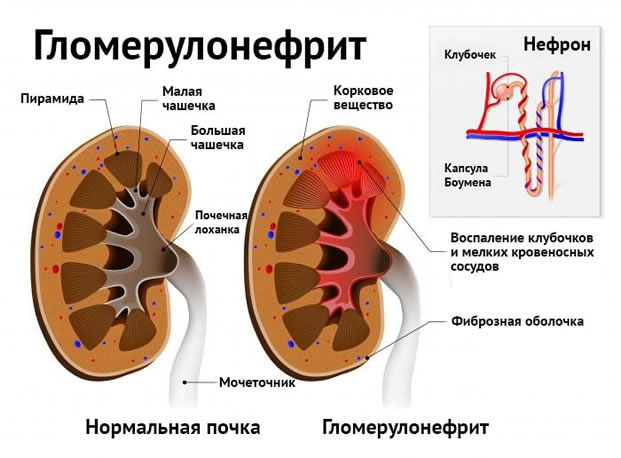
Лечение гломерулонефрита
Гломерулонефрит – это аутоиммунное воспалительное заболевание почек с преимущественным поражением сосудов почечных клубочков. По распространенности процесс чаще всего носит диффузный характер, гораздо реже встречаются очаговые (локальные) поражения в одной или обеих почках. Течение болезни может быть острым или хроническим с повторными обострениями и ремиссиями, редко – подострое. Зачастую болезни подвержены дети, подростки и лица до 35-40 лет.
Острый диффузный гломерулонефрит: причины и механизмы развития
Почечный гломерулонефрит в большинстве случаев вызывается гемолитическим стрептококком группы А типа XII. Поэтому заболевание часто возникает после ангин, фарингитов, ларингитов, скарлатины, ревматизма. Острый нефрит развивается при пневмониях и некоторых инфекциях объясняется воздействием стрептококковых бактерий на ослабленный организм. При затяжном септическом эндокардите нефрит обусловлен зеленящим стрептококком. Клинические рекомендации при остром гломерулонефрите: при отрицательных результатах анализов на антистрептококковые антитела у пациентов, ранее получавших антибактериальные препараты, нельзя исключать диагноз перенесенной стрептококковой инфекции.
Одной их причин гломерулонефрита считаются постинфекционные аллергические аутоиммунные процессы.
Болезнь возникает через 2-3 недели после перенесенной инфекции. При этом в крови, моче и в самих почках не удается обнаружить возбудителя. В крови больных формируются особые антитела к собственным тканям ответно на воздействие на них бактериальной микрофлоры и продуктов ее жизнедеятельности (антигенов). В то же время увеличение заболеваемости нефритом в холодное время года может быть и результатом рефлекторного нарушения кровоснабжения почек из-за охлаждения на фоне общего ослабленного или ранее сенсибилизированного организма.
При остром диффузном нефрите размеры почек обычно не изменены или слегка увеличены. Микроскопически наблюдается воспаление почечных капилляров с увеличением клубочков, их полнокровием и скоплением в них лейкоцитов, с расширением и удлинением капилляров. В них скапливается геморрагический экссудат, а позже развивается ишемия коры почек (почечных клубочков) и разрывы почечных сосудов. Иногда, вследствие этого развивается почечная недостаточность. В полости капсулы скапливается геморрагический, фибринозный или серозный выпот.
Клинические проявления острого гломерулонефрита
Для этой формы заболевания характерно:
- Развитие отеков;
- Нарушение мочеотделения (с патологическими изменениями мочи);
- Гипертония;
- Симптомы общей интоксикации организма.
- Субфебрильная температура, ознобы;
- Общая слабость, резко повышается утомляемость;
- Снижается аппетит, может появиться тошнота;
- Развивается вялость апатия, сонливость;
- Кожные покровы становятся бледными;
- Повышается потоотделение;
Отеки – наиболее ранние признаки острого гломерулонефрита
Отеки располагаются преимущественно на лице, веках, реже – на нижних конечностях. 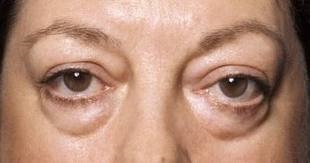 Жидкость может накапливаться в брюшной и плевральной полостях, вокруг сердца (в полости перикарда). Быстрое нарастание отеков увеличивает вес тела на 15-20% и более, внешне деформируя туловище и обезображивая лицо. У лежачих больных нередко очень отечна поясничная область.
Жидкость может накапливаться в брюшной и плевральной полостях, вокруг сердца (в полости перикарда). Быстрое нарастание отеков увеличивает вес тела на 15-20% и более, внешне деформируя туловище и обезображивая лицо. У лежачих больных нередко очень отечна поясничная область.
Причиной развития отечного состояния является не только поражение почек, но и недостаточность кровообращения. Большую роль играет и обильное выведение белков с мочой при недостаточном поступлении их с пищей, нарушенное выделение натрия и воды, вызванное снижением фильтрации и понижением реабсорбции (обратным всасывание в канальцах почек). Имеет значение также влияние антидиуретического гормона (АДГ) гипофиза и гормона коры надпочечников альдостерона. АДГ отвечает за реабсорбцию воды, а реабсорбция натрия регулируется с помощью альдостерона. Это сопровождается нарушением (увеличением) проницаемости мелких сосудов (капилляров).
Нарушение мочеотделения
Острый гломерулонефрит характеризуется таким признаком, как нарушение мочеотделения. Больные жалуются на боль в пояснице, дизурию.
Важным ранним проявлением является олигурия – снижение выделения мочи. К более поздней симптоматике относится анурия (отсутствие мочеотделения), которая может закончиться развитием почечной недостаточности и уремии (скоплением продуктов белкового обмена в крови).
Важный и характерный симптом острого гломерулонефрита – макро- и микрогематурия. Моча мутная, розовая или темно-красная, иногда напоминает по цвету мясные помои. Гематурия может быстро прекратиться, но иногда наблюдается в течение нескольких месяцев.
Гипертония
Гипертония – весьма важный и обязательный симптом острого гломерулонефрита. Она может быть кратковременной, мало выраженной или стойкой. Обычно максимальное артериальное давление повышается до 150—200 мм ртутного столба, а минимальное – до 100-105 мм. Нормализация давления при соответствующем лечении наступает через 1-2 недели, реже – через месяц. Минимальное (диастолическое) артериальное давление держится более стойко, чем систолическое.
Гипертония обусловлена нарушением кровоснабжения паренхимы почек и образованием в них прессорного вещества белковой природы – ренина. Почечная гипертония наблюдается при всех заболеваниях почек сосудисто-воспалительного характера: при диффузных гломерулонефритах, васкулитах и окклюзионных (связанных с нарушением проходимости) поражениях главных почечных артерий. Быстрое развитие гипертонии может привести к острой сердечно-сосудистой (левожелудочковой) недостаточности в виде одышки, кашля:
- В легких наблюдаются застойные явления, иногда сопровождающиеся бронхитами, очаговыми пневмониями;
- Печень нередко увеличена из-за нарушения кровообращения и отека;
- Желудочно-кишечный тракт не претерпевает существенных изменений;
- Иногда наблюдаются тошнота, рвота мозгового, почечного происхождения или рефлекторная (растяжение капсулы почек).
Острая энцефалопатия или эклампсия
Острый нефрит может сопровождать острая энцефалопатия или эклампсия, обусловленная артериальной гипертонией и отеком мозга.
Почечная эклампсия возникает без предвестников или после предэкламптического периода (сильные головные боли, повышение артериального и спинномозгового давления):
- Лицо больных бледное, отечное;
- Появляются судороги мелких мышц, глазной нистагм, прикус языка, заторможенная речь, непроизвольное отхождение мочи и кала;
- Отсутствует реакция зрачков на свет;
- Наблюдается двигательное беспокойство;
- Сознание полностью затемнено, часто бывает оцепенение.
Острый гломерулонефрит может протекать в 3 формах
- Геморрагическая – с нерезко выраженными симптомами общего порядка: головной болью, болями в пояснице, но выраженными изменениями в моче – гематурией. Она бывает длительной и упорной, альбуминурией, цилиндрурией.
- Отечно-гипертоническая – с выраженными головными болями, отеками, повышением артериального давления, одышкой, цианозом. Мочевой синдром менее выражен, чем при геморрагической форме.
- Латентная – проявляется небольшой одышкой и отеками на ногах, часто переходит в хроническую форму.
Течение острого гломерулонефрита.
Острый нефрит продолжается в течение 2-5 недель:
- Отеки исчезают к концу 2-й недели заболевания, артериальное давление снижается через 2-3 недели;
- Медленно исчезают мочевые симптомы острого гломерулонефрита – альбуминурия, гематурия;
- При длительной и высокой гипертонии могут развиться сердечная недостаточность, кровоизлияние в мозг, сетчатку глаза;
Факторами летального исхода (0,3-0,4% случаев) бывают: кровоизлияние в мозг, сердечная недостаточность, пневмония и очень редко почечная недостаточность.
Если симптомы острого гломерулонефрита (общие и мочевые) не исчезают полностью в течение года, то патология трансформируется в хроническую форму. Иногда (в 1,5% от всех случаев) болезнь заканчивается летально в ближайшие месяцы.
Острый нефрит протекает тяжело у пожилых людей и пациентов с иммунодефицитом. Прогноз зависит от раннего распознавания и правильного лечения. Обычно при благоприятном течении заболевания больные через 2-3 месяца могут вернуться к труду, даже при наличии умеренного не прогрессирующего мочевого синдрома.
Противопоказана работа, связанная с охлаждением, особенно с воздействием влажного холода. Весьма важно диспансерное наблюдение за лицами, перенесшими болезнь.
Диагностика острого гломерулонефрита
Острый гломерулонефрит выявляется врачом на основании вышеописанной симптоматики и данных дополнительных методов исследования:
- Общего анализа крови (ускорение СОЭ, лейкоцитоз, эозинофилия, анемия);
- Общего анализа мочи (снижение удельного веса, наличие белка, цилиндров, лейкоцитов, эритроцитов), проба по Зимницкому и анализ мочи по Нечипоренко;
- Биохимическая диагностика крови (снижение ровня альбуминов и повышение альфа-2- и гамма-глобулинов, а также фибриногена, содержания хлористого натрия, креатинина, остаточного азота);
- ЭКГ (гипертрофия левого желудочка, метаболические нарушения в миокарде);
- Исследование глазного дна (застойные явления, изменения в сосках зрительных нервов и даже появление точечных кровоизлияний на сетчатке);
- По показаниям – рентгенологическое исследование органов грудной клетки, УЗИ органов брюшной полости и почек, проведение электро- и эхоэнцефалографии, сцинтиграфии.
- Также для диагностики острого гломерулонефрита применяется тонкоигольная пункционная биопсия тканей почки с последующим микроскопическим исследованием.
Лечение острого гломерулонефрита
Лечебные мероприятия состоят, прежде всего, в постельном режиме и диете:
- Больной должен находиться в теплом и сухом помещении;
- В суточном рационе питания разрешается не более 2-3 г поваренной соли (7-й стол по Певзнеру);
- Белковую пищу не следует ограничивать, так как острый гломерулонефрит обычно не сопровождается азотемией;
- Из продуктов, содержащих белок, лучше давать творог, яичный белок, молоко, можно мясо, рыбу;
- Жиры разрешаются в количестве 60-80 г;
- Прием жидкости установить до 600-800 мл в сутки;
- Диета должна быть богата витаминами и кальциевыми солями, способствующими уплотнению стенки сосудов, уменьшению воспалительной экссудации и повышению свертываемости крови;
- Применяют картофельно-яблочно-фруктовую диету;
- Рекомендуются фруктовые соки, арбуз, тыква, апельсины, чай с сахаром и лимоном.
При отечно-гипертонической форме острого почечного гломерулонефрита следует ограничивать жидкость. Для обезвоживания применяют солевые слабительные – сульфат магния, оказывающий сосудорасширяющее и мочегонное действие. К мочегонным относятся: диакарб, спиронолактон, фуросемид, диуретин, гипотиазид, лазикс. Для снижения артериального давления применяют резерпин, гипотиазид и др.
С целью устранения почечной ишемии при выраженной олигурии и особенно анурии назначают диатермию на область почек (если нет выраженной гематурии), околопочечную блокаду.
Также прописывают антигистаминные, противовоспалительные, антибактериальные препараты (антибиотики, оксихинолины, нитрофураны), иммунодепрессанты. Как противовоспалительное и противоаллергическое средство при паталогии успешно применяют стероидные гормоны, например преднизолон, в течение 3-4 недель с последующим постепенным снижением дозы до поддерживающей в течение длительного периода.
При наличии гипертонии стероидные препараты назначают в сочетании с гипотиазидом и резерпином.
При почечной эклампсии показаны для уменьшения внутричерепного давления, отека мозга внутривенно капельно вводятраствор сернокислой магнезии. Также назначают ганглиоблокаторы, например, гексоний. В предэкламптическом периоде с целью профилактики отека мозга назначают гипотиазид.